Si è cominciato a parlare di medicina personalizzata (di precisione) quando alcuni anni or sono, in ambito oncologico, si sono avuti maggiori risultati delle terapie dei tumori con un approccio che tenesse in conto oltre alla diagnosi clinica, anche il profilo genetico del paziente per la scelta del farmaco antitumorale.
Per quanto concerne la psichiatria ogni persona che si rivolge ad uno psichiatra ritiene di poter essere trattata per definizione come individuo nella propria unicità, ben al di là della diagnosi formulata.
Ci si potrebbe domandare quindi che senso ha parlare di personalizzazione e precisione degli interventi in ambito psichiatrico.
In effetti, consapevolmente o meno gli psichiatri si orientano nella valutazione diagnostico/terapeutica secondo criteri in parte soggettivi (in accordo con la loro formazione culturale) e ben al di là delle indicazioni delle linee guida nazionali ed internazionali formulate secondo le varie diagnosi. Nella realtà dei fatti quindi la psichiatria è più “personalizzata” di altre branche della medicina.
In realtà il processo di “personalizzazione” e la conseguente precisione delle decisioni che lo psichiatra deve prendere non hanno ad oggi strumenti scientifici abbastanza consolidati.
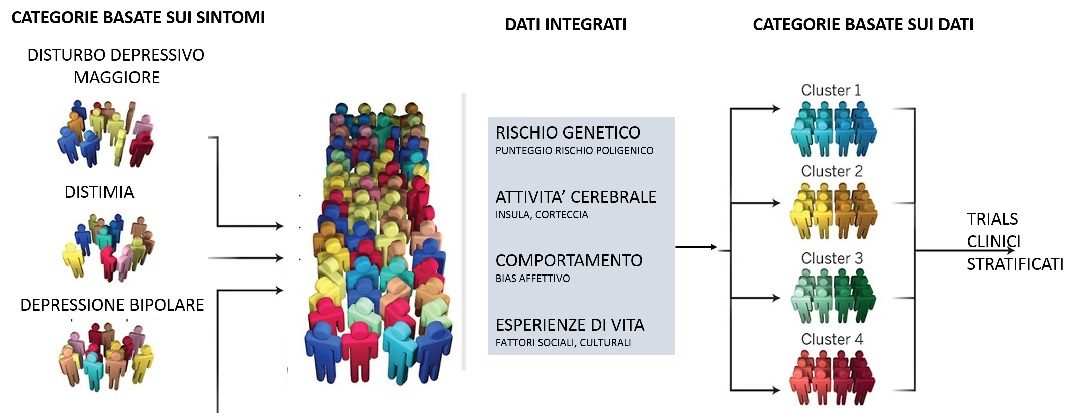
Le maggiori difficoltà per l’ambito psichiatrico della medicina derivano da alcune peculiarità di questa disciplina. Le classificazioni psichiatriche e le diagnosi sono tuttora formulate su base sindromica e non vi è alcuna classificazione su base eziopatogenetica (di conseguenza persone che ricevono la stessa diagnosi e sono trattate con la medesima terapia farmacologica potranno avere risultati terapeutici molto differenti, come effettivamente accade spesso).
Per superare questa difficoltà il National Institute of Mental Health negli Stati Uniti alcuni anni or sono ha dato il via ad un ambizioso progetto (RDoC) il cui obiettivo è una riclassificazione dei disturbi psichici valida in senso neurobiologico. Questa potrebbe essere di supporto a interventi terapeutici meglio correlati con il substrato neurobiologico dei pazienti. In effetti i disturbi mentali non vengono generalmente considerati “malattie del cervello”. Questo termine viene riservato piuttosto alle condizioni neurologiche che si associano a lesioni evidenti o a processi degenerativi. I disturbi mentali invece rappresentano l’espressione funzionale di patologie meno obiettivabili e più difficilmente esplorabili. Ora l’avvento di tecniche di brain imaging con caratteristiche di risoluzione spazio-temporale tali da consentire la quantificazione delle connessioni neurali in vivo, ci offre la possibilità di riformulare la nostra comprensione delle malattie mentali come disturbi del funzionamento del cervello. In aggiunta, una serie di bio-markers che fanno riferimento al profilo genetico, a quello cognitivo e fisiologico del paziente, possono contribuire ad attribuire una sorta di “carta di identità” biologica per ottimizzare la scelta di una trattamento rispetto ad altri.
Se questo è il futuro prossimo venturo, va detto che già oggi si potrebbero avere risultati significativi dalla condivisione del patrimonio di esperienze dei clinici esperti per l’elaborazione e la costruzione di strumenti computazionali di previsione del risultato terapeutico di specifici farmaci, come in un passato ormai remoto avevamo cominciato a fare.